人気のキーワード
老人ホームでの看取り介護 施設で行われるケアや流れについて解説
 医療について
医療について 目次
「家族に介護が必要となったけど、自宅では介護出来ない」
「病院で最期までいる方が安心だけど、受け入れてもらえない」
「老人ホームでは最期までケアしてくれるのかな?」
高齢者が急速に増えている今の日本では、そんなお悩みや疑問を持った方が多いです。「人生の最期を迎える場所」を選ぶのは簡単なことではありません。
本記事では
看取りって何?ターミナルケアや緩和ケアとどう違うの?
老人ホームでは、どんな看取りケアが受けられるの?
病院や在宅では看取りケアは出来るの?
ということを書いています。ご本人、ご家族が出来るだけ納得して「最期に安心出来る場所」を探すための参考になれば幸いです。
看取りとは
看取りとは「近い将来、死が避けられないとされた人に対し、身体的苦痛や精神的苦痛を緩和・軽減するとともに、人生の最期まで尊厳ある生活を支援すること(*1)」です。
近年では、無理な延命治療(胃ろうなどの経管栄養、人工呼吸器など)が「その人の尊厳を保てているのだろうか」と疑問を持ったり、「穏やかな日常生活の支援を受けながら自分らしい最期を迎えたい」と希望する人が増えてきました。
「平穏死」「尊厳死」「自然死」という言葉は一般的になってきましたが、そうした最期を望まれる方やご家族に対しておこなわれる行為が「看取り」です。
*1 平成26年 公益社団法人全国老人福祉施設協議会「看取り介護方針・説明支援ツール」より
看取りが出来る施設が増えている背景
看取りが出来る介護施設は増えています。その背景は下記のとおりです。
・超高齢化社会(*2)を迎えている日本では、病院のベッド数が不足している
・病院で看取ることが出来ないと自宅に戻らざるを得ないが、様々な事情で在宅介護が出来ない
・看取りに対応する施設に対して「看取り介護加算」が創設された
日本は「2040年問題(65歳以上の人口が全人口の約35%になり、高齢者人口がピークを迎える)」という問題を抱えています。団塊世代が平均寿命に達する2040年頃にかけて、病院の療養ベッド数がさらに不足すると予想され、それにともない高齢者介護施設も増えています。同時に、施設での看取りケアのニーズもさらに高まっていくでしょう。
厚生労働省の調査によると「最期を迎えたい場所」として約7割の方が「自宅」と回答していますが、実際には約8割の方が病院で亡くなっています。ただ、今後病院のベッド数が足りなくなっていけば病院での看取りケアは受けられなくなる可能性も高まります。では自宅で介護を…となっても、そのご家庭によって様々な事情(家族関係や心身の疲労・ストレスなど)があり「自分たちでは家で介護出来ない」「プロに任せたほうが良い」と考える方も多いでしょう。
また、介護を受ける本人も「家族に迷惑をかけるくらいなら、施設で暮らした方がまし」と思う方もいます。「余命わずかと診断されたが延命は希望しない。でも在宅介護は出来ない」という場合、病院や自宅以外に看取りケアが受けられる場所として介護施設があります。特別養護老人ホーム、グループホーム、有料老人ホームなどです。平成18年の介護報酬改正で「看取り介護加算(*3)」が創設され、介護現場でも看取りの考えがさらに知られるようになりました。
また、看取りケアに関する研修や実践の機会も増え、介護現場で最期まで寄り添うケアをおこなう施設が増えているのです。介護や医療のプロフェッショナルが「その方らしく最期を迎えられるように」看取りケアを提供することが出来る土壌が出来た背景には、こうした流れがあります。
*2 超高齢化社会・・65歳以上の高齢者が人口の21%を超えた社会。日本は2007年に突入しており、2023年の高齢者人口割合は29.1%。
*3 看取り介護加算・・利用者や家族の意思を尊重しながら、医師・看護師・介護職員などが最期の時まで利用者が自分らしく生活出来るように支援をした場合に算定される加算のこと。
ターミナルケア・緩和ケアとの違い
「看取りケア」にくわえ「ターミナルケア」「緩和ケア」と、似たようなイメージの言葉があります。ケアを受けている方の尊厳を最期まで守る、心身の痛みを出来るだけ和らげる、本人だけではなく家族に対しての精神的なケアも含めておこなうという部分は同じですが、ケアの内容や開始のタイミングなどは少しずつ異なります。それぞれの特徴について、みていきましょう。
ターミナルケアとは
「終末期医療」「終末期看護」とよばれており「死期が近くなった人に対して、点滴や酸素吸入などの医療中心のケアをおこなう。医療の観点から、生活・人生の質(QOL)を向上させる」という目的があります。
医療中心のケアとは、たとえば経管栄養(口から食べられなくなった時、管から身体に栄養を流す)や、痛みを鎮痛剤などで軽減する薬物療法などです。
また「スピリチュアルペイン」といって、言葉にならない痛み(自分の人生の意味に悩む、家族の負担になりたくないなどの悩み)に対しての精神的なサポートも含まれます。対象となるのは「医師から余命数か月と診断された方」ですが、本人の希望によっては実施されないこともあり、認知症など本人の判断能力が乏しい時は家族がターミナルケアの内容について判断・決断する場合もあります。
ターミナルケアを受けるタイミングは「認知症や老衰などで寝たきり状態が続く、食事が出来ない、治療により病気が回復する見込みがないことを医師から告げられた時」などです。
緩和ケアとは
「患者や家族の、肉体や心の苦痛を緩和させつつ、治療や支援を進めていくケア」です。がんをはじめとした病気の治療と並行しておこない、ターミナルケアと違う部分は「死の間際におこなうとは限らない」ことです。医師、看護師、薬剤師などの専門職がチームとなり、患者の痛みの緩和や症状管理(外科手術、化学療法、放射線治療などとも連携)をします。病気による、以下のような様々な「痛み」を緩和することを目的としています。
・体の苦痛・・痛い、苦しい、だるいなど
・心の苦痛・・不安、眠れない、やる気がおきないなど
・社会的な苦痛・・働けない、家族の世話が出来ないなど
・治療への苦痛・・ご飯が食べれない、髪の毛が抜けてしまったなど
・未来に対する苦痛・・将来どうなるのか、家族に迷惑をかけてしまうなど
緩和ケアを受けるタイミングは「病気に対する治療を始めるタイミングとほぼ同じ時期」が多いです。「緩和ケア」と「ホスピスケア」も混同されやすいですが、治療法においてあまり違いはありません。「緩和ケア病棟」は病院で、「ホスピスケア」は病院だけでなく老人ホームなどの介護施設でも受けられます。
老人ホームでの看取りまでの流れ
老人ホームなどの介護施設に入居し、看取りに至るまでにはどのような流れがあるのかを解説していきます。
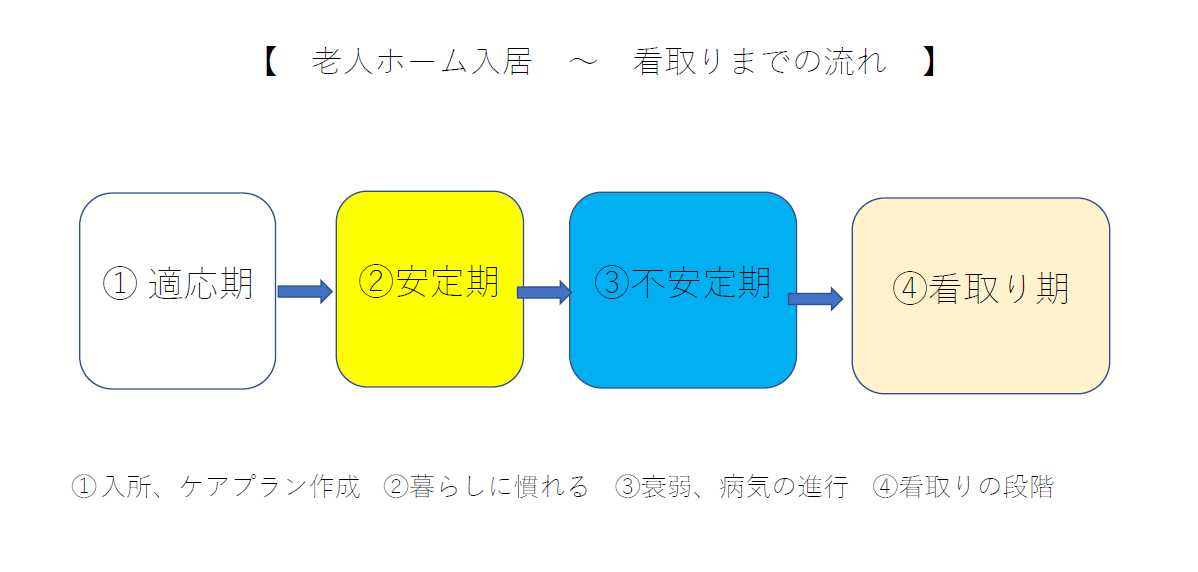
①適応期
ホームに入居し、他入居者、施設スタッフ、設備、生活リズムなどの「環境」に慣れていく時期です。施設ケアマネジャーと相談してケアプランを作成し、介護や医療サービスの提供が始まります。生活リズムもつかめていない、新しい人間関係への適応に疲れるなど、ストレスや不安がたまりやすい時なので、ホームとしてもご本人が早く環境に慣れるような配慮が必要でしょう。
また、入居まもなくの面会時に「家に帰りたい」とご本人が気持ちを吐露することもあり、家族としても「入居が正しかったのか…」と迷いが生じることもあるかも知れません。環境に慣れていくには数か月必要な場合がありますので、経過を見ていくと良いでしょう。
②安定期
ホームの人間関係や設備にも慣れてきて、レクリエーションやイベントなどの施設プログラムに参加する、逆に1人の時間を楽しむなど生活のリズムが出来てくる時期です。心身ともに安定している姿を見て、家族も「入居して良かった」と、ホッとするのではないでしょうか。
③不安定期
病気の進行やケガにより、心身が不安定になっていく時期です。歩けなくなってきて車イスに乗る時間が増える、転倒する頻度が増える、骨折のリスクが高まる、食欲がなくなるなどの影響により、段々と心身の状態が悪くなっていき、ホーム内で提供される介護や医療のサービスについての見直し(さらに手厚くケアをするなど)を施設ケアマネジャーと相談することが多い段階です。ご本人の状態によって、看取りケアについての事前説明・相談がされます。
④看取り期
病気の進行などで死期が近い状態(食事や水分がほとんど摂れない、眠っている時間が長くなる、反応が少なくなるなど)の時期です。医師により「治療の見込みがない」と診断され、最期をどう迎えるのかを具体的に決めていきます。
急変時の対応、延命治療や医療行為はおこなわないかなどを、家族と医師、施設ケアマネジャーや介護・看護スタッフとともに文書で共有、確認します。家族の気持ちが揺れ動きやすい時期でもあり「延命治療は希望しなかったが、やはり何かあったら病院へ搬送して下さい」という場合もあります。ご逝去されたあとの流れ(医師による死亡確認、エンゼルケアや葬儀会社の手配など)を家族に説明・相談し、認識の違いがないように家族・ホーム側で同じ情報を共有します。

老人ホームの看取り期で行われるケア
老人ホームの看取り期において、実際に行われるケアは以下の通りです。

身体的ケア
看取り期になると、身体の痛みや辛さに配慮した対応がさらに必要となります。また、清潔を保つ、じょくそう(床ずれ)を防ぐなどのケアも大切です。
栄養、水分補給の手伝い
病気による吐き気や食欲のなさ、飲み込む力が衰えるなど、「どこに辛さがあるのか」にホームの職員は配慮しながら、必要な時には食事の形を「刻み食」「ペースト食」などに切り替える、水分はトロミをつけるなどの対応をします。
飲食については無理に栄養補給をすすめることはせず、ご本人の意向に沿う形で「好きな物を好きなだけ」摂っていただくお手伝いをします。
口腔ケア
歯みがきや入れ歯の洗浄・消毒など、お口の中を綺麗にすることは状態悪化を防ぐために必要なことなので入念にお手伝いします。また、ホームでは訪問歯科医と契約しているところも多いため、定期的にお口の中をチェック、必要な処置をしてくれます。
希望により、歯科医が飲み込みの検査や入れ歯の調整などをしてくれる場合もあるでしょう。物を食べたり飲んだりしなくなった状態であっても、口腔ケアは継続的におこなっていきます。
入浴
身体を清潔にすることは、気持ちのリフレッシュにもつながります。看取り期になると入浴自体が疲労につながってしまうため、座ったまま・寝たまま入浴出来る「機械浴」や、それも辛くなってしまう時は「清拭(身体を拭く)」など、身体への負担をなるべく減らしながら清潔を保つようにします。日によっては「足浴」や「手浴」など部分的に洗ったりマッサージをすることでリラックス効果も得られます。
じょくそう(床ずれ)の予防や処置
看取り期になると、寝たきりの時間が増えていきます。自分では寝返りを打てなくなり、ずっと同じ姿勢で寝ていると身体の同じ部分が圧迫され、じょくそう(床ずれ)が出来やすくなります。そのため、ホームの職員は看護師やリハビリの先生などと「どんな姿勢ならじょくそうを防げるか」を相談し、1日のうちで定期的に体位交換(寝返りをうつお手伝いをし、楽な寝姿勢にする)をしたり、クッションをはさんだりします。ベッドのマットレスも「エアマット」という、じょくそうをふせぐ体圧分散マットレスに替えたりすることもあります。また、栄養不良もじょくそうが出来る原因になってしまうので、栄養状態の観察も並行して行います。
排泄
横になっている時間が長くなる、足の筋力が弱くなるにつれて、ご自分でトイレに行けなくなるとオムツをつける可能性が高くなるでしょう。排泄はとてもデリケートなケアなので、羞恥心を傷つけないように細心の注意をもって対応します。また、ご自分で排尿が出来なくなると「バルーンカテーテル」という管を膀胱(ぼうこう)に通して尿を袋に溜めていく場合や、病気によってはストーマ(人工肛門・人口膀胱)から排泄する方もいます(カテーテルやストーマの管理・観察・交換などはホームの医師や看護師が担当)。尿や便は健康のバロメーターでもあるため、ホーム職員が記録を取っており医師などと情報共有します。
バイタルサインの確認
ホームでは毎日または必要な時に、バイタルサイン(脈拍、体温、血圧、酸素飽和度など)を計測、記録しています。バイタルサインや表情、意識レベル、ご本人の様子などをみながら、心身の調子を確認しているので、面会時などにご家族が気になった時は「血圧いくつですか?」などを職員に聞いたり、過去の記録を見ることも出来ます。
苦痛の緩和
看取り期になると、発熱、倦怠感(だるさ)、吐き気などの苦痛があらわれることが多くなりがちです。苦痛を緩和するために、お薬やマッサージなどで対応します。
精神的ケア
ご本人にとっては、病気などの悪化とともに心の不安や孤独感が出てくることも多いです。ホーム職員は身体的なケアをするだけでなく、精神的なケアも行います。
継続的なコミュニケーション
顔見知りのホーム職員がお部屋に来て会話(お声がけ)をするだけでも孤独感が和らぐことがあります。ご本人がストレスにならないくらいの頻度で訪室し、不安や恐怖に対して寄り添い、不眠や体調不良など「対応が必要なことがあるか」も同時に確認します。看取り期はお部屋の中で1人になる時間が多くなるので、こうした交流で孤独感を少しでも和らげることが大切になります。
スキンシップ
手を握る、身体をさする、マッサージをするなど、適度なスキンシップも精神的な安定につながります。清拭(お体を拭く)も大切なスキンシップですし、ホームによってはアロマハンドマッサージやネイルなど、お体に触れる機会を多くしているところもあります。励ましの言葉を交わさずとも、手を握るだけでも多くの感情を交流させることが出来ることは、多くのホーム職員は経験的に知っているでしょう。
環境整備
ご本人が安心される環境整備については「適度な空調(温度・湿度)」「照明や陽射しの調節」「掃除や換気」「ご家族も過ごしやすくする(宿泊室や簡易ベッド、イスの準備など)」などに配慮します。また、じょくそうを予防・改善するための「エアマット(体圧を分散するマットレス)」などの配置、楽な寝姿勢を保つためのクッションをお体に差し込むなども環境整備に含まれます。
エンゼルケア
老人ホームでは、ご逝去されたあとにも「エンゼルケア」というものがあります。エンゼルケアは「逝去時ケア」とも呼ばれ、死後に行う処置・保清・メイクなどを指し、看護師、介護士、葬儀会社の職員や納棺士(希望によりご家族も)などが行います。エンゼルケアの目的はおもに3つあります。
ご遺体を綺麗にする
亡くなる前に充分な清拭やお着替えが出来ない場合もあるので、ご遺体を綺麗にすることでご本人の尊厳を守ります。
ご遺族の心をケアする
元気だった頃の姿に出来るだけ近づける、ご遺体を綺麗にすることはご遺族への配慮の1つです。希望により、清拭やお着替えを一緒に行うことで、ご遺族が死に向き合う、お気持ちの整理をする区切りにもなります。
感染症を予防する
死後、時間経過と共に腐敗や硬直が進むため、体液や排出物などの流出を防ぎ、ご遺族や職員などへの感染を予防します。
エンゼルケアの基本的な手順
・ケア内容についての事前説明
・口腔、眼内のケア、点滴など医療器具の挿入物を抜く、傷の処置
・洗髪、整髪
・全身清拭、保湿
・エンゼルメイク
・お着替え
・合掌や、お顔に白い布をかぶせるなど、ご遺族に確認しながら体勢を整える
老人ホームで看取りケアを受け、ご逝去されたあとの流れは施設によって異なる場合もありますが、過ごしたお部屋でエンゼルケアをおこなうことが多いです。ご本人が生前していたようなメイクにしたい、好きだった服を着せてあげたいなどの希望(ご本人が遺言などに残している時もあります)があれば、事前説明などのタイミングで、ホーム職員や葬儀会社の方などに伝えておくと良いでしょう。
また、エンゼルケアの費用については医療保険の対象外ですので、ケアの内容によって金額は変わってきます。病院では数千円~2万円ほどで、葬儀会社では10万円ほどすることもあります。「エンゼルケアの内容」とともに「金額」についてもきちんと確認をしておくことが、後悔のない看取りのために大切です。
ご家族様へのケア(グリーフケア)
「グリーフケア」とは「深い悲しみ、悲嘆、苦悩」などを示す言葉で、ご遺族に対しておこなうケアのことです。喪失による深い悲しみを経験し、苦悩を抱えたご遺族に寄り添い、死を受け入れて、遺されたご家族が希望を持てるように支援します。看取りにおいてのグリーフケアは、実際にはご逝去される前から始まることもあります。亡くなる前の段階で(ご家族の負担にならないよう配慮しながら)「ご本人の状態」について正確に伝えていき、だんだんと人生の終わりに近づいていくまでの心の準備にも寄り添います。
ご家族によっては「死を受け入れられない」と心が揺れ動き、不安や悲しみに暮れることも当たり前の感情です。そうしたお気持ちを、傾聴する、必要な助言をすることで、だんだんと「大切な人の死」を受け入れる準備のお手伝いになります。
ご逝去されたあとは、例えば「グリーフカード(弔電やお手紙)をご遺族に送る」、「通夜や告別式に参列する」、「ご遺族を訪問したり、ホームで思い出話をする」などの対応をすることもグリーフケアの内容です。
介護施設と病院・在宅との看取りの違い
 「病気に対して医療での回復が難しい、でも在宅介護は出来ない」ことから、介護施設での看取りは増加傾向にあります。ただ、現時点では病院で亡くなる方がほとんどであり、少数ですが在宅で看取られる方もいます。病院、在宅ではそれぞれどのような看取りケアを受けるのかを見ていきましょう。
「病気に対して医療での回復が難しい、でも在宅介護は出来ない」ことから、介護施設での看取りは増加傾向にあります。ただ、現時点では病院で亡くなる方がほとんどであり、少数ですが在宅で看取られる方もいます。病院、在宅ではそれぞれどのような看取りケアを受けるのかを見ていきましょう。
病院での看取り
厚生労働省のデータによると、日本において「病院での看取り」は全体の約8割です。現段階では、多くの方が病院で亡くなっているということが分かります(今後は病院ベッド数が減っていくので、在宅か介護施設での看取りが多くなると予想されます)。
病院ではご本人、ご家族の希望を汲みながら、医師の指示のもとに医療行為がおこなわれ、安心出来る環境づくりや精神的なサポートまで、看護師やソーシャルワーカーなどの専門職がチームとなって支えます。「専門的な医療ケアが受けられる、急変への対応が早い」というメリットの反面、「医療行為がない場合の看取り対応可能な病院が少ない、緊急度の高い患者さんを優先する」というデメリットもあります。
また、病院により方針(および対応)も異なり、長期的な療養が難しい病院もあるのでソーシャルワーカーと相談し、今後どうしていくかを相談する必要があります。病院という「住み慣れていない場所」で過ごすことは、精神的な落ち込み、認知症の進行などのリスクもあります。
逆に、同じ病気を抱えた人や良い医師、看護師などとの交流により「病院にいた方が安心する」という方もいるので、ご本人やご家族が「どこに満足感・安心感を覚えるか」にフォーカスして、看取りが出来る病院を選ぶのも良いかも知れません。
在宅での看取り
ふたたび厚生労働省のデータを見ると、在宅での看取りは全体の約1,2割です。在宅での看取りの大きなメリットは「住み慣れた場所で最期まで過ごせる」ということです。思い出が多く、家族に見守られながら最期の瞬間を迎えるというのは、多くの人にとっての理想形なのかも知れません。ただ、在宅で看取りケアを受けるためには様々なハードルがあることも確かです。まず、在宅と医療が24時間体制でご本人とご家族を支える環境づくりが必要です。
具体的には
・介護保険の要介護認定を受ける(状態によっては医療保険で往診や看護師のみの場合も)
・ケアマネジャーを中心に、介護や医療サービスを整える
・ご家族、親戚など近しい人達の、看取りにおいての役割分担を決める など
介護や医療のサービスを整えるうえでは、基本的にケアマネジャーが手配・調整をしてくれますので、ご家族は「こんなことで困っている。ここが心配だ」と伝えていただければ大丈夫です。
ケアマネジャーは、ご本人・ご家族の心配や不安(ニーズ)に対して、プロの視点から「ここの事業所(会社)で、こんなサービスが受けられますよ」と提案し、その事業所への依頼、ご本人やご家族もふくめて会議(どんなサービスを提供するか)をする、会議の結果を文書(ケアプラン)にする、その後も各サービスがうまくいっているかを見守り、時には調整もします。
看取り期のサービスについては
・訪問介護(ヘルパー)
・訪問看護
・往診
・福祉用具(介護ベッド、車イスなど)
・訪問入浴
などを利用することが一般的ですが、その手配と調整もケアマネジャーがおこないます。
在宅で看取りをおこなう上では、何より「心身のストレス」があります。ご本人は「家族に迷惑をかけたくない」と感じ、ご家族は「目の前で衰弱していく姿を見るのが辛い」と感じることが多いでしょう。「在宅で看取りをする」と決めて同居を始めて、最初はきめ細かく頑張って介護をしていたけれど、だんだんと疲れてくることがほとんどです。介護・看護サービスを利用していたとしても、食事介助やオムツ交換などをご家族がすることも多く、腰痛や不眠に悩まされることもあるかも知れません。
イライラして、御本人に強い言葉を浴びせてしまい自己嫌悪…。
協力してくれると言っていた家族や親戚が手伝ってくれず、一部の家族だけが介護を担い孤立している…。
在宅介護をしていて「介護うつ」になることは決して珍しくありません。つい見過ごしがちなことかも知れませんが、在宅でも病院でも老人ホームでも「プロに任せるところは任せる」、「ケアをする人も、自分自身を大切にする」ということが、介護を受ける方の最期を支えるために大事なことです。看取りケアは「人生の一大事」です。どこで安心して最期を迎えられるか、充分にリサーチをして決めていきましょう。
アクタガワの施設での対応について
プレミアムハートライフ、ハートライフでも提携の医師と連携することで看取りの対応を行っています。看取り期となった入居者様がいると、職員が頻繁に居室を訪れ状態を確認します。様子がおかしいと判断した際は速やかに医師に報告し、ご家族様にも報告しています。実際に施設で看取りをされる方は多くいらっしゃり、これまでも多くの方がご家族様に見守られて旅立っています。看取りをさせていただいた後、ご家族様がご希望される場合は施設でのエンゼルケアを行わせていただいております。
コロナ禍では新型コロナウイルスに感染していなくても、病院では入院されている方は面会することができませんでしたが、当社の施設では看取り期に限り感染対策をしたうえで入館いただいていました。お見送りすることができたご家族様からは感謝の言葉をいただいています。
「人生の最期を迎える場所」として、以上の点を踏まえた上で施設もひとつの選択肢として検討することをお勧めします。









